KỸ THUẬT CHO NGƯỜI BỆNH NẰM SẤP (số 12)
1. ĐẠI CƯƠNG
 Tư thế nằm sấp giúp thay đổi cơ chế sinh lý của quá trình trao đổi khí ở phổi, giúp cải thiện nồng độ oxy máu cho người bệnh.
Tư thế nằm sấp giúp thay đổi cơ chế sinh lý của quá trình trao đổi khí ở phổi, giúp cải thiện nồng độ oxy máu cho người bệnh.
Thể tích phổi và số lượng phế nang ở phần sau lưng lớn hơn phần trước ngực. Vì vậy muốn tăng sự trao đổi oxy của phổi cần phải tăng thông khí ở vùng phổi phía sau lưng. Tư thế nằm sấp giúp cải thiện quá trình trao đổi khí ở phổi theo các cơ chế: (1) Cải thiện chênh lệch áp suất xuyên phổi giữa vùng phổi phía trước ngực và sau lưng; (2) Giảm sự chèn ép vùng phổi phía sau lưng; (3) Cải thiện tưới máu phổi.
2. CHỈ ĐỊNH
– Người bệnh Hội chứng suy hô hấp cấp tiến triển (ARDS) mức độ nặng theo tiêu chuẩn PROSEVA: PaO2/FiO2 < 150 mmHg với FiO2 ≥ 0,6 và PEEP ≥ 5 cmH2O hoặc tiêu chuẩn Berlin: PaO2/FiO2 ≤ 100 mmHg.
– Người bệnh COVID -19 có khó thở chưa phải đặt nội khí quản thở máy hoặc có ARDS.
– Người bệnh chạy tim phổi ngoài cơ thể (ECMO), thở máy.
3. CHỐNG CHỈ ĐỊNH
– Xương cột sống không ổn định: Do chấn thương, lao cột sống…
– Gãy xương: Vùng mặt, xương sườn, xương chậu.
– Bỏng, vết thương hở vùng trước cơ thể, phụ nữ mang thai.
– Mới phẫu thuật khí quản, tăng áp lực nội sọ.
– Sau phẫu thuật cố định xương cột sống, lồng ngực, ổ bụng.
– Huyết động không ổn định: HA trung bình < 65 mmHg, loạn nhịp tim đe dọa tính mạng, mới đặt máy tạo nhịp.
– Ho ra máu nhiều.
4. THẬN TRỌNG
– Không có
5. CHUẨN BỊ
5.1. Người thực hiện
a) Nhân lực trực tiếp
– 01 Bác sĩ phục hồi chức năng
– 01 Bác sĩ chuyên ngành hồi sức cấp cứu
– 02 Kỹ thuật viên phục hồi chức năng
– 01 điều dưỡng được đào tạo về chuyên ngành hồi sức cấp cứu
b) Nhân lực hỗ trợ: không có
5.2. Thuốc: thuốc mỡ tra mắt
5.3. Vật tư:
– Gối chèn 3 – 5 chiếc
– Băng cố định ống nội khí quản
– Ga trải giường 2 chiếc
– Điện cực theo dõi nhịp tim
– Băng dính.
– Khẩu trang y tế
– Cồn sát khuẩn hoặc dung dịch khử khuẩn tay chứa cồn
– Khăn lau tay
5.4. Trang thiết bị
– Máy hút đờm
– Giường thủ thuật đa năng,
5.5. Người bệnh
– Người bệnh được hút đờm sạch; Ngừng cho ăn qua sonde (lý tưởng > 1 giờ trước khi làm thủ thuật); Dùng thuốc: An thần, giảm đau, giãn cơ nếu cần; Làm sạch mắt, tra thuốc và dán băng để tránh khô và loét mắt; Tháo bỏ những dụng cụ theo dõi không cần thiết; Kiểm tra lại đường truyền, ống dẫn lưu để đảm bảo không bị tuột và không bị chảy ngược dịch dẫn lưu vào cơ thể khi thực hiện thủ thuật.
– Người bệnh nằm đầu bằng, duỗi tay và chân theo trục cơ thể.
5.6. Hồ sơ bệnh án:
– Hồ sơ bệnh án theo quy định hoặc phiếu điều trị chuyên khoa.
5.7. Thời gian thực hiện kỹ thuật: 0,3 – 0,5 giờ
5.8. Địa điểm thực hiện: phòng vận động trị liệu
5.9. Kiểm tra hồ sơ
– Kiểm tra người bệnh: Đánh giá tính chính xác của người bệnh: đúng người bệnh, đúng chẩn đoán, đúng vị trí cần thực hiện kỹ thuật…
– Đầy đủ hồ sơ bệnh án theo quy định hoặc phiếu điều trị chuyên khoa.
6. TIẾN HÀNH QUY TRÌNH KỸ THUẬT
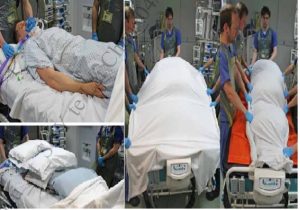 Bước 1: Một người đứng phía đầu giường để cố định ống nội khí quản. Bốn người đứng hai bên, kê gối vùng ngực, khung chậu và dưới khớp gối, sau đó phủ ga lên người bệnh và cuộn ga lại để cố định người bệnh.
Bước 1: Một người đứng phía đầu giường để cố định ống nội khí quản. Bốn người đứng hai bên, kê gối vùng ngực, khung chậu và dưới khớp gối, sau đó phủ ga lên người bệnh và cuộn ga lại để cố định người bệnh.
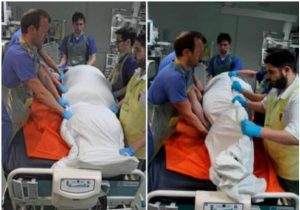 Bước 2: Kéo người bệnh sang một bên và lật người bệnh sang tư thế nằm sấp.
Bước 2: Kéo người bệnh sang một bên và lật người bệnh sang tư thế nằm sấp.
 Bước 3: Tháo ga cố định người bệnh phía sau lưng; Điều chỉnh lại tư thế người bệnh; Lắp lại các thiết bị theo dõi, dán điện cực theo dõi nhịp tim phía sau lưng; cố định lại ống nội khí quản phù hợp với tư thế người bệnh; Kiểm tra lại đường truyền, ống dẫn lưu để đảm bảo không bị tắc.
Bước 3: Tháo ga cố định người bệnh phía sau lưng; Điều chỉnh lại tư thế người bệnh; Lắp lại các thiết bị theo dõi, dán điện cực theo dõi nhịp tim phía sau lưng; cố định lại ống nội khí quản phù hợp với tư thế người bệnh; Kiểm tra lại đường truyền, ống dẫn lưu để đảm bảo không bị tắc.
Thời gian cho người bệnh nằm sấp
– Người bệnh ECMO từ 6 – 20 giờ/ngày.
– Đối với người bệnh ARDS nặng: Thời gian nằm sấp trung bình 17 giờ/ngày
– Đối với người bệnh COVID-19 chưa thở máy: hướng dẫn người bệnh nằm sấp ít nhất 3 giờ.
7. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
7.1. Theo dõi và chăm sóc trong khi thực hiện thủ thuật
– Toàn bộ quá trình theo dõi, chăm sóc, điều trị trong quá trình cho người bệnh nằm sấp được tiến hành thường quy như khi cho người bệnh nằm ngửa.
– Số lần hút đờm có thể tăng hơn do quá trình thông khí tốt hơn, đờm được dẫn lưu ra ngoài nhiều hơn.
– Nhu cầu về các thuốc an thần, giãn cơ khi cho người bệnh nằm sấp cao hơn. Do đó cần phải phối hợp với các bác sĩ chuyên ngành hồi sức cấp cứu để điều chỉnh.
– Sau khi cho người bệnh nằm sấp sẽ tiến hành cho ăn qua sonde như bình thường.
– Một số người bệnh không dung nạp dinh dưỡng (lượng dịch trong dạ dày tồn dư > 250 ml/6 giờ hoặc nôn) khi cho ăn ở tư thế nằm sấp. Xử trí bằng cách:
+ Chỉnh giường cho đầu cao 25 độ.
+ Cho ăn liên tục với tốc độ tăng thêm 25 ml/giờ sau mỗi 6 giờ cho đến khi đạt 85ml/giờ thì duy trì.
+ Điều trị dự phòng bằng Erythromycin 250 mg tiêm tĩnh mạch/6giờ.
7.2. Theo dõi đáp ứng điều trị
– Đáp ứng tốt với điều trị khi: Cải thiện trao đổi oxy (PaO2 tăng trên 10 mmHg khi cài đặt máy thở ổn định); Các phế nang bị xẹp được phục hồi tăng (giảm áp lực bình nguyên Pplateau); Không có nguy cơ tràn khí do chấn thương áp lực. Thông thường đáp ứng tốt với điều trị được ghi nhận từ giờ đầu tiên.
– Không đáp ứng với điều trị: Trao đổi oxy không cải thiện hoặc xấu đi; Thở chống máy; Rối loạn về huyết động và rối loạn nhịp tim. Xử lý: Cho người bệnh về tư thế nằm ngửa và xem xét các chỉ định để cải thiện tình trạng trao đổi oxy bằng các phương pháp khác như ECMO…
Sau khi thực hiện thủ thuật: Đặt người bệnh về tư thế ban đầu, theo dõi các chỉ số sinh tồn, sự đáp ứng với máy thở…
7.3. Tai biến và xử trí
– Huyết động không ổn định (khoảng 1,1%), giảm độ bão hòa oxy máu (0,3%), xẹp đỉnh phổi (0,3%). Xử lý: Điều chỉnh người bệnh về tư thế nằm ngửa.
– Tự rút ống nội khí quản (0,3%); Ống nội khí quản bị tắc do gấp khúc; Tắc các sonde dẫn lưu (dẫn lưu lồng ngực, sonde tiểu…); Tuột đường truyền tĩnh mạch, catheter…; Loét do tỳ đè.
Xử lý: Tăng cường quá trình theo dõi và chăm sóc.
TÀI LIỆU THAM KHẢO
1. Atul Malhotra, et al (2021). Prone ventilation for adult patients with acute respiratory distress syndrome. Uptodate, Jul 2021
2. Cornejo R, Ugalde D, Llanos O, et al. Prone Position Ventilation Used during a Transfer as a Bridge to Ecmo Therapy in Hantavirus-Induced Severe Cardiopulmonary Syndrome. Case Rep Crit Care 2013; 2013:415851.
3. Coppo A, et al. Feasibility and physiological effects of prone positioning in non-intubated patients with acute respiratory failure due to COVID-19 (PRON-COVID): a prospective cohort study. Lancet Respir Med. 2020 Aug;8(8):765-774. doi: 10.1016/S2213-2600(20)30268-X. Epub 2020 Jun 19. PMID: 32569585; PMCID: PMC7304954.
4. Reignier J, Dimet J, Martin-Lefevre L, et al. Before-after study of a standardized ICU protocol for early enteral feeding in patients turned in the prone position. Clin Nutr 2010; 29:210.
5. Girard R, Baboi L, Ayzac L, et al. The impact of patient positioning on pressure ulcers in patients with severe ARDS: results from a multicentre randomised controlled trial on prone positioning. Intensive Care Med 2014; 40:397.